Barron Eらは、2019.12.30〜2020.3.20までの期間に中国湖北省のHubei地区の19の病院で確定診断されたCOVID19感染症患者7337人のうち6358人の非2型糖尿病患者と952人の2型糖尿病患者の入院経過を比較検討し、2型糖尿病患者は著明に高い死亡率を示したと報告している(17)。死亡率は2型糖尿病患者および、非2型糖尿病患者でそれぞれ7.8%、2.7%であり修正ハザード比は1.49であった。
[結語] COVID19感染症の重症化は高齢者で顕著であるが、年齢以外の最大のリスク因子として肥満および高血糖状態(未治療または、血糖コントロール不良の糖尿病など)があげられる。いずれも食事・運動療法による生活習慣の改善、定期的通院により適切な投薬治療を含めた全身管理をきちんと行うことよりリスクは低減できる。若年者のCOVID19感染関連死は、高度肥満、未治療の糖尿病が関与している可能性が大きいと考えられ重症化のリスク要因として注意と認識が必要である。ワクチン接種によりこのグループの重症化リスクを大きく低減できるのであれば世界規模での死亡率の低下が期待できると考えられるが、現時点でこのグループのリスク回避がどの程度達成されたかの事後検証報告はなされていない。
Uploaded on October 15, 2021.
参考文献
1. Somasundaram NP, Ranathunga I, et al. The impact of SARS-Cov-2 virus infection on the endocrine system. Journal of the Endocrine Society 2020: p1–22. DOI: 10.1210/jendso/bvaa082
2. Corona G, Pizzocaro A, et al. Diabetes is most important cause for mortality in COVID‐19 hospitalized patients: Systematic review and meta‐analysis. Reviews in Endocrine and Metabolic Disorders. 2021. DOI: https://do.org/10.1007/s11154-021-09630-8
3. Pastor-Barriuso R, Gómez BP, et al. Infection fatality risk for SARS-CoV-2 in community dwelling population of Spain: nationwide seroepidemiological study. BMJ 2020; 371: m4509. DOI: http://dx.doi.org/10.1136/bmj.m4509
4. Wiiliamson EJ, Walker AJ, et al. Factors associated with covid 19-related death using opensafely. Nature 2020(584): p430-436. DOI: https://doi.org/10.1038/s41586-020-2521-4
5. Pranata R, Lim MA, et al. Hypertension is associated with increased mortality and severity of disease in COVID-19 pneumonia: A systematic review, meta-analysis and meta-regression. Journal of the Renin-Angiotensin-Aldosterone System 2020: p1-11.
6. Obukhov AG, Stevens BR, et al. SARS-CoV-2 Infections and ACE2: Clinical outcomes linked with increased morbidity and mortality in Individuals with diabetes. Diabetes 2020;69: p1875–1886. DOI: https://doi.org/10.2337/dbi20-0019
7. Al-kuraishy HM, Al-Gareeb AI, et al. COVID-19 in relation to hyperglycemia and diabetes mellitus. Frontiers in Cardiovascular Medicine 2021. DOI: 10.3389/fcvm.2021.644095
8. Kruglikov IL, Shah M, et al. Obesity and diabetes as comorbidities for COVID-19: Underlying mechanisms and the role of viral–bacterial interactions. eLife 2020;9: p1-21. DOI: https://doi.org./10.7554/eLife.61330
9. Lie F, Long X, et al. ACE2 Expression in pancreas may cause pancreatic damage after SARS-CoV-2 infection. Clinical Gastroenterology and Hepatology 2020;18: p2128–2130
10. Liu F, Long X, et al. ACE2 Expression in Pancreas May Cause Pancreatic Damage After SARS-CoV-2 Infection. Clinical Gastroenterology and Hepatology 2020;18: p2128–2130. DOI: https://doi.org/10.1016/j.cgh.2020.04.040
11. Alves AM, Yvamoto EY, et al. SARS- CoV-2 leading to acute pancreatitis: an unusual presentation. Brazil J Infect Dis. 2020; 24: p561–564. DOI: 10.1016/j.bjid.2020.08.011
12. Coate KC, Cha J, Shrestha S et al. SARS-CoV-2 cell entry factors ACE2 and TMPRSS2 are expressed in the microvasculature and ducts of human pancreas but are not enriched in β cells. Cell Metabo. (2020) 32: p1028–1040. DOI: 10.1016/j.cmet.2020.11.006
13. Diedisheim M, Dancoinse E, et al. Diabetes increases severe COVID-19 outcomes primarily in younger adults. The Journal of Clinical Endocrinology & Metabolism, 2021(106); 9: e3364–e3368 DOI :10.1210/clinem/dgab393
14. Barron E, Bakhai C, et al. Associations of type 1 and type 2 diabetes with COVID-19-related mortality in England: a whole-population study. Lancet Diabetes Endocrinol 2020; 8: p813–822
15. Gregory JM, Slaughter JC, et al. COVID-19 severity is tripled in the diabetes community: A prospective analysis of the pandemic’s impact in type 1 and type 2 diabetes. Diabetes Care 2021;44: p526–532 | DOI: https://doi.org/10.2337/dc20-2260
16. Wargny M, Potier L, et al. Predictors of hospital discharge and mortality in patients with diabetes and COVID-19: updated results from the nationwide CORONADO study. Diabetologia 2021; 64:778–794. https://doi.org/10.1007/s00125-020-05351
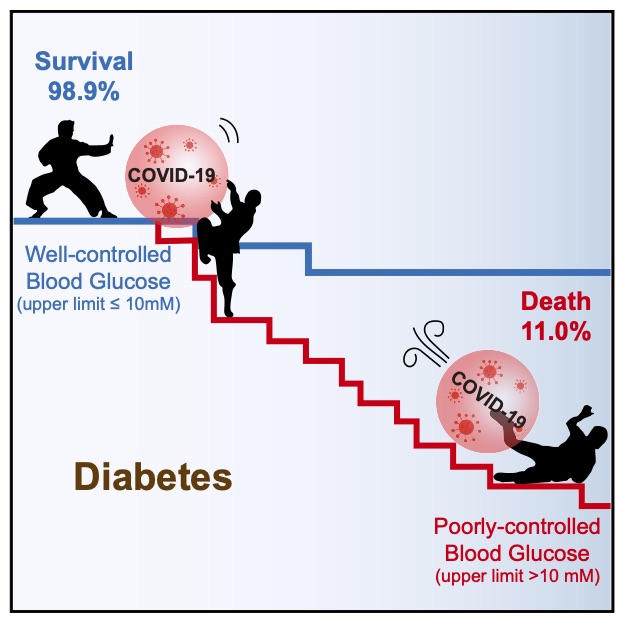
17. Zhu L, She ZG, et al. Association of blood glucose control and outcomes in patients with COVID-19 and pre-existing type 2 diabetes. Cell Metabolism 2020; 31: p1068–1077
[院長の独り言] mRNAワクチンの予防効果を事後検証すべき時期にあるが、この検証は極めて難しいかもしれない。なぜなら全年齢層において感染者の約85%が無症候性、または軽微症状でおわる感染症である故に、逆を返すと接種者の85%に対してはっきりとしたワクチンの恩恵を示すことができないことになる(そもそもこの大集団はワクチンのおかげで軽微症状に抑えられているのか、ワクチン接種のせいで無症状で済むはずの経過が軽微症状に進展したのかさえはっきりしない)。mRNAワクチンの恩恵が実感として得られるとすれば、10%前後の重症に進展する可能性のある集団が軽症に抑え込めたかどうかを検証するしかないが年齢という交絡因子は重症化のリスク因子解析においても、ワクチンの重症化予防解析に関しても影響は大きい。ホットな侵淫地では、感染に対して脆弱な個体からどんどん感染し重症化または死亡すると考えられるので、ワクチン未接種または不完全接種者の重症化(または、死亡)がほとんどを占め、なんとか感染を免れた元気な集団(もともと感染対して少し抵抗性をもった集団を含む)がワクチン2回接種を完遂できたという形が最終結果として反映されやすい。この点ではワクチンがよっぽどのまがい物でない限り、ワクチン2回接種完遂者の重症化または死亡率が低いのは自明の結論と言える。このワクチンの本当の実力は、今後増加が予見されるブレークスルー感染において、重症化の最大因子と考えられる肥満または血糖コントロール不良患者の重症化がどの程度阻止できるかで評価がなされるのであろう。